هورمون های جنسی
هورمونها دستهای از مواد شیمیایی هستند که به مقدار بسیار اندکی در بدن تولید میشوند و دارای اثرات تنظیمی برای حفظ وضعیت طبیعی بدن می باشند. کاهش و یا افزایش میزان این هورمون ها میتواند سبب ایجاد برخی بیماریهای مهم در انسان شوند. هورمونها از غدد مخصوصی در بدن ترشح می شوند هورمون های جنسی بطور عمده در غدد جنسی (تخمدان و بیضه) از کلسترول ساخته می شوند. این هورمون ها همچنین به مقدار کمی در بافت های دیگر مانند غدد فوق کلیوی ، جفت، کبد و غیره نیز تولید می شوند. عدم تعادل هورمون های جنسی بیماریهای مختلفی نظیر بلوغ زودرس، سندرم های زنانگی، ناباروری و عدم بروز صفات جنسی ثانویه را به دنبال دارد.
هورمون های زنانه
استروژن (Estrogen)
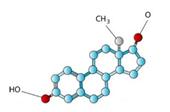
استرادیول (۱۷- بتا استرادیول)
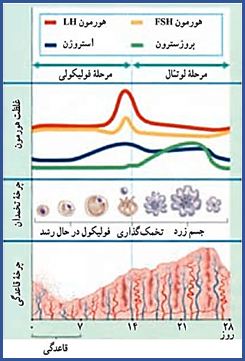
استرادیول (E2) در تخمدان تولید می شود. زنان دارای مکانیسم پس نوردی برای این هورمون می باشند به طوری که کاهش سطح E2 موجب تحریک هیپوتالاموس و عوامل آزاد کننده گنادوتروپین ها می گردد که این امر باعث تحریک هیپوفیز و ترشح هورمون های FSH و LH می شود. این هورمون ها موجب تحریک تخمدان و تولید E2 می گردند. میزان این هورمون در مرحله تخمک گذاری سیکل ماهانه به حداکثر می رسد. درآقایان نیز مقدار کمی از این هورمون تولید می شود؛ حدود یک سوم استروژن در بیضه ها و بقیه آن از تبدیل تستوسترون و استرون در بافت های محیطی حاصل می گردد. میزان زیادی از استرادیول در سرم به شکل متصل به آلبومین و گلوبولین متصل شونده به هورمونهای جنسی (SHBG) می باشتند وتنها ۳-۲ درصد به شکل آزاد وجود دارد.
- استرادیول فراوانترین استروژن در زنان قبل از یائسگی است.
- میزان استرادیول سرم در ساعات مختلف شبانه روز متفاوت است ، بنابراین در آزمایشات مکرر، نمونهگیریهای باید در یک ساعت معین از شبانهروز انجام گردد.
- کاهش سطح استرادیول در نارسایی تخمدان، سندرم ترنر، کم کاری تیروئید، سندرم اشتاین-لونتال، یائسگی، بی اشتهایی عصبی، سندرم تخمدان پلی کیستیک، کم کاری هیپوفیز و هیپوگنادیسم مشاهده می شود.
- افزایش سطح استرادیول در تومورهای تخمدان، بیضه و آدرنال، بلوغ زودرس در خانم ها، ژنیکوماستی (سندرم زنانگی در آقایان)، و نکروز و سیروز کبدی دیده می شود.
- قرص های ضد بارداریو کلومیفن سبب کاهش سطوح سرمی E2 میشوند.
- آدرنورکورتیکوستروئیدها،آمپیسیلین، داروهای حاوی استروژن، فنوتیازینها و تتراسایکلینها ممکن است موجب افزایش میزان E2 شوند.
 مقادیر طبیعی:
مقادیر طبیعی:
کودکان کمتر از ۱۰ سال: < 15 پیکوگرم در میلی لیتر
مردان بالغ: ۵۰ -۱۰ پیکوگرم در میلی لیتر
زنان بالغ:
فاز فولیکولی: ۳۵۰-۲۵ پیکوگرم در میلی لیتر
میان سیکل: ۷۵۰-۱۵۰ پیکوگرم در میلی لیتر
فاز لوتئال:۴۵۰-۳۰ پیکوگرم در میلی لیتر
پس از یائسگی: ≤ ۲۰ پیکوگرم در میلی لیتر
استرون
استرون (E1) استروژنی ضعیف تر از استرادیول که توسط تخمدان ترشح می شود . همچنین قسمت اعظم استرون از تبدیل آندروستن دیون در بافت های محیطی و متابولیسم استرادیول بوجود می آید. پس از یائسگی، تخمدانها تحلیل رفته و ساخت استروژن تنها توسط غده آدرنال صورت میگیرد. در زنان بعد از یائسگی استرون بیشترین میزان استروژن را تشکیل می دهد.
استریول
استریول (E3) استروژن اصلی در زنان باردار است و با سلامت جفت و جنین در ارتباط می باشد. استریول در غده فوق کلیوی، کبد جنین و جفت تولید می شود. سنجش استریول شاخص مهمی برای سلامتی جنین می باشد به طوری که سطح بالای آن نشانگر عملکرد مطلوب جفت و جنین است. در صورتی که سطح استریول کاهش یابد نشان دهنده از بین رفتن واحد جفت – جنین می باشد که در چنین حالتی باید وضعیت بارداری بررسی گردد. بررسی های مکرر به طور معمول در هفته های ۲۸ تا ۳۰ بارداری آغاز می شود و سپس به طور هفتگی تکرار می گردد. در صورت نیاز برای ارزیابی بارداریی های پر خطر می توان تعداد این آزمایش ها را افزایش داد. در این آزمایشات نمونه ها به صورت روزانه انجام می گردد و نمونه نسبت به نمونه قبلی مقایسه می شود. میزان استریول سرم در ساعات مختلف شبانه روز متفاوت است ، بنابراین در آزمایشات مکرر، نمونهگیریهای باید در یک ساعت معین از شبانهروز انجام گردد. کاهش میزان استریول نسبت به نمونه قبلی نشانگر تحلیل رفتن جنین می باشد.
- این هورمون در آزمایشگاه با عنوان استریول آزاد ، ۱۶- هیدروکسی استرادیول، استریول غیرکونژوگه (UE3) مورد سنجش قرار می گیرد.
- این آزمایش برای بررسی سلامت جفت و جنین و ارزیابی خطر زایمان زودرس مورد استفاده قرار می گیرد و یکی از آزمایشات مورد نیاز در غربالگری سه ماهه دوم بارداری (کواد مارکر) می باشد که برای غربالگری سندرم داون، ترایزومی ۱۸ و نقص لوله عصبی (Natural tube defects) استفاده می شود. این آزمایش در هفته ۱۵ و ۵ روز تا قبل از هفته ۲۰ بارداری انجام
می گردد. - استریول غیر کونژوگه همچنین برای ارزیابی متابولیسم استروژن، مطالعات اپیدمیولوژیک ابتلا به سرطان پستان به همراه اندازه گیری استرون، استرادیول، و متابولیت های مختلف و به عنوان یک عنصر در تشخیص اختلالات متابولیسم استروئید پیش از تولد در جنین نظیر سندرم Smith-Lemli-Opitz، اکیتوزیس وابسته به X و سندرم ژن به هم پیوسته (اختلالات ناشی از کمبود سولفاتاز جفت)، نقص آروماتاز، نارسایی اولیه و ثانویه فوق کلیوی و اشکال گوناگون هیپرپلازی فوق کلیوی مادرزادی مورد استفاده قرار می گیرد.
- زایمان زودرس، پره اکلامپسی،کم خونی ، بیماری شدید کبد و از بین رفتن جنین موجب کاهش سطح استریول می شود.
- در حاملگی چند قلویی و مصرف اکسیتوسین میزان آن افزایش می یابد.
مقادیر طبیعی:
مردان: < 0.07 نانوگرم در میلی لیتر
زنان: < 0.08 نانوگرم در میلی لیتر
زنان باردار:
۳ ماه اول حاملگی: < 38 نانوگرم در میلی لیتر
۳ ماه دوم حاملگی: ۱۴۰-۳۸ نانوگرم در میلی لیتر
۳ ماه سوم حاملگی: ۴۶۰-۳۱ نانوگرم در میلی لیتر
پروژسترون (Progesterone)

کاربرد بالینی پروژسترون
- کسب اطمینان از انجام تخمک گذاری در طی سیکل قاعدگی
- بررسی علل ناباروری
- بررسی علل خونریزی غیر طبیعی واژینال
- ارزیابی سلامت جفت با سنجش مکرر پروژسترون در حاملگی های پر خطر
- پایش میزان اثر درمانی پروژسترون (پروژسترون در اوایل بارداری به منظور حفظ بارداری تجویز می گردد)
- بررسی بعضی از بیماران دارای اختلالات آدرنال
- تشخیص حاملگی خارج رحمی و سقط جنین
توجه:
- افزایش میزان پروژسترون پس از تخمک گذاری، بارداری، کیستهای تخمدان، پرکاری قشر غده فوق کلیوی، هیپرپلازی ارثی آدرنال، تومورهای بیضه، کارسینومای تخمدان، حاملگی مول مشاهده می شود.
- کاهش میزان پروژسترون درپره اکلامپسی، مسمومیت حاملگی، سقط، نارسایی جفتی، مرگ جنین، نئو پلاسم تخمدان، آمنوره و کاهش عملکرد تخمدان و بارداری خارج رحمی روی می دهد.
- داروهای استروژن، پروژسترون و کلومیفن می توانند موجب تداخل در آزمایش شوند.
- همولیز ناشی از محل نامناسب نمونه می تواند نتایج آزمایش را تحت تاثیرقرار دهد.
- ۱۲ ساعت قبل از نمونه گیری نباید از مکمل های غذایی حاوی بیوتین استفاده نمود.
مقادیر طبیعی:
کودکان:
کمتر از ۹ سال: <20 نانوگرم در دسی لیتر
۱۵-۱۰ سال: <20 نانوگرم در دسی لیتر
مردان: ۵۰-۱۰ نانوگرم در دسی لیتر
زنان:
فاز فولیکولی: <50 نانوگرم در دسی لیتر
فاز لوتئال: ۲۵۰۰-۳۰۰ نانوگرم در دسی لیتر
یائسگی: <40
زنان باردار:
۳ ماه اول حاملگی: ۴۴۰۰ – ۷۲۵ نانوگرم در دسی لیتر
۳ ماه دوم حاملگی: ۸۲۵۰ – ۱۹۵۰ نانوگرم در دسی لیتر
۳ ماه سوم حاملگی: ۲۲۹۰۰ – ۶۵۰۰ نانوگرم در دسی لیتر
تستوسترون (Testosterone)

- سنجش تستوسترون توتال برای اکثر اهداف تشخیصی مناسب می باشد به ویژه زمانی که همراه با آزمایشات LH و FSH انجام شود. البته در موارد اختلالات خفیف هموستازتستوسترون نظیر غیر طبیعی بودن عملکرد و میزان SHBG سنجش تستوسترون توتال کافی نمی باشد و باید تستوسترون آزاد مورد ارزیابی قرار گیرد. در موارد چاقی ، سیروز و اختلالات تیروئید می توان تستوسترون آزاد را مورد سنجش قرار داد.
- میزان تستوسترون قبل از بلوغ در پسران کم است و در زمان بلوغ میزان آن افزایش می یابد. این امر باعث کلفت شدن صدا، بزرگ شدن ماهیچه ها، تولید اسپرم و رشد موهای صورت و بدن می شود.
- تولید بیش از حد این هورمون در پسران موجب بلوغ زودرس می شود.این حالت می تواند به دلیل تومورهای بیضه، غده فوق کلیه یا هیپوفیز ایجاد گردد.
- تولید بیش از حد این هورمون در زنان در تومور تخمدان، آدرنال و هیپر پلازی غده فوق کلیوی، تومور تروفوبلاستیک، تخمدان پلی کیستیک مشاهده می گردد که موجب مردانگی می شود و به صورت آمنوره و هیرسوتیسم (رشد زیاد موهای بدن) ظاهر می شود.
- شایعترین علل افزایش تستوسترون عوامل ژنیکی نظیر هیپرپلازی ژنتیکی غده آدرنال، تومورهای آدرنال، بیضه و تخمدان و سوء استفاده ورزشکاران از تستوسترون و گنادوتروپین ها می باشد.
- پرکاری تیروئید، سندرم مقاومت به تستوسترون، آنسفالیت و تومور هیپوتالاموس نیز منجر به افزایش تستوسترون می گردند.
- کاهش تستوسترون در مردان ممکن است نشان دهنده هیپو گنادیسم می باشد که این امر منجر به تغییر در صفات ثانویه جنسی و عملکرد باروری می شود.
- سطوح پایین تستوسترون در سندرم کلاین فلتر، سیروز کبدی، تریزومی ۲۱، نهان بیضگی و هیپو گنادیسم اولیه و ثانویه مشاهده می شود.
- کلومیفن، داروهای ضدتشنج، باربیتورات ها، استروژن ها و قرص های ضد بارداری خوراکی موجب افزایش سطح تستوسترون می شوند.
- آندروژنها، دگزامتازون، دیاتیل استیل بسترول ، دیگوکسین، الکل، استروئیدها، کتوکنازول، فنوتیازین و اسپیرونولاکتون موجب کاهش سطح تستوسترون می گردند.
کاربرد بالینی تستوسترون:
- ارزیابی تاخیر در بلوغ و یا بلوغ زودرس در پسران
- پایش تستوسترون در روشهای درمانی جایگزین
- پایش تستوسترون در درمان با آنتی آندروژن ها در بیماری هایی نظیر سرطان پروستات، بلوغ زودرس ، هیرسوتیسم و اختلالات جنسیتی مرد و زن
- بررسی علت بوجود آمدن صفات ثانویه مردانه در زنان نظیر موی زائد و آمنوره
- بررسی سندرم تخمدان پلیکیستیک(PCOS) ؛ بیماران مبتلا به این سندرم عدم تخمکگذاری دارای هیرسوتیسم، آکنه و ریزش موی الگوی مردانه می باشند.
- تشخیص تومورهای تولید کننده آندروژن
مقادیر طبیعی:
مردان:
۵-۰ ماهه: ۴۰۰ – ۷۵ نانو گرم در دسی لیتر
۶ ماهه- ۹ سال: ۲۰ – ۷ > نانو گرم در دسی لیتر
۱۰-۱۱ سال: ۱۳۰-۷ > نانو گرم در دسی لیتر
۱۳-۱۲سال: ۸۰۰ -۷ > نانو گرم در دسی لیتر
۱۴ سال: ۱۲۰۰-۷ > نانو گرم در دسی لیتر
۱۶-۱۵ سال: ۱۲۰۰- ۱۰۰ نانو گرم در دسی لیتر
۱۸-۱۷ سال: ۱۲۰۰- ۳۰۰ نانو گرم در دسی لیتر
مساوی یا بیش از ۱۹ سال: ۹۵۰ – ۲۴۰ نانو گرم در دسی لیتر
زنان:
۵-۰ ماهه: ۸۰-۲۰ نانو گرم در دسی لیتر
۶ ماهه- ۹ سال: ۲۰-۷ > نانو گرم در دسی لیتر
۱۰-۱۱ سال: ۴۴-۷ > نانو گرم در دسی لیتر
۱۶-۱۲سال: ۷۵-۷ > نانو گرم در دسی لیتر
۱۸-۱۷ سال: ۷۵-۲۰ نانو گرم در دسی لیتر
مساوی یا بیش از ۱۹ سال: ۶۰-۸ نانو گرم در دسی لیتر
تستوسترون آزاد:۲-۰٫۳ پیکو گرم در میلی لیتر
درصد تستوسترون آزاد: ۰٫۳-۰٫۱ درصد
منابع برگزیده:
- HENRY’S Clinical Diagnosis and Management by Laboratory Methods 22 nd EDITION Richard A. McPherson, MD -2011
- Mosby’s Manual of Diagnostic and Laboratory Tests, 4th Edition By Kathleen Deska Pagana, PhD, RN and Timothy J. Pagana, MD, FACS
- mayomedicallaboratories.com
عزيزاني که ساکن اهواز هستند ميتوانند از آزمايشگاه پاستور اهواز با بهترين امکانات و تکنولوژي روز، جهت هر نوع آزمايشي استفاده نمايند.
با تشکر مديريت سايت آزمايشگاه اهواز – پاستور


 مقادیر طبیعی:
مقادیر طبیعی:

