بخش سرولوژی
سرولوژی علمی است که به بررسی سرم خون و سایر مایعات بدن میپردازد. در عمل سرولوژی به تشخیص آنتی بادی هایی که در سرم وجود دارند و به طور معمول در پاسخ به عوامل عفونی به وجود می آیند، اشاره می کند.
بهترين وسيله تشخيص يك بيماري عفوني، جدا كردن ميكروب از بيمار و مشخص كردن آن است ولي دراغلب موارد اين كار به عللي از جمله عدم مراجعه به موقع بيمار به پزشك، مصرف داروهاي ضد ميكروبي و يا مشكلات مربوط به جداكردن و كشت ميكروب از بيمار بسيار مشكل ميباشد و تشخيص بيماري نيز با مشكل مواجه ميگردد. در چنین مواردی بهترين و سريعترين راه تشخيصي بيماري جستجوي آنتي بادي اختصاصي ضد ميكروب در سرم بيمار است. در حال حاضر آزمایشات سرولوژی یکی از روش های سریع و آسان در تشخیص بیماری ها می باشند.اهميت آزمايشهاي سرولوژي بيشتر در تغييراتي است كه در عيار يا تيتر آنتي بادي در طول مدت بيماري صورت ميگيرد و پزشك ميتواند از روي اين تغييرات درمان بيماري را تحت كنترل داشته باشد. به عبارت ديگر چنانكه تيتر آنتي بادي در يك بيماري، پس از مدتي كه از درمان آن گذشته است در مقايسه با تيتر آنتي بادي در مرحله حاد بيماري كاهش يافته باشد، نشان دهنده تشخيص و درمان صحيح بيماري و برعكس افزايش تيتر آنتي بادي، نشان دهنده پيشرفت بيماري است.
در مواردي كه نتيجه آزمايش مشكوك است و يا با وضعيت باليني بيمار مطابقت ندارد انجام آزمايشهاي سرولوژي حداقل در دو نوبت به فاصله يك تا دو هفته و اندازه گيري و مقايسه تيتر آنتي بادي بيمار ضروري ميباشد.
عوامل موثر در تفسیر آزمایش های سرولوژی
-
سن و سابقه بيمار
-
نقص سيستم ايمني فرد
-
وضعيت جغرافيايي محيط
-
شغل بيمار
-
زمان واكسيناسيون
-
قرابت يا تشابه آنتي ژني
-
مصرف داروها
-
مرحله بيماري
آزمایشات بخش سرولوژی
-
(CRP (Latex agglutination
- (R.A. Factor (RF latex
- ASO Titration
- Wright
- Coomb’s Wright
- ۲ME
- Mono test
- (Widal (agglutination test
- V.D.R.L
- (RPR (Rapid plasma reagin
- Direct Coombs
- indirect Coombs
- Cold Agglutinin
- CH50
- PPD Skin Test
- (CRP (Quantitative
- (RF (Quantitative
انواع واکنش های سرولوژی
-
واکنش های رسوبی یا پرسیپیتاسیون: در این واکنش ها آنتی ژن به صورت مولکول های محلول است. آنتی ژن محلول را پرسیپیتونوژن،آنتی بادی بر ضد آن را پرسیپیتین و این واکنش را پرسیپیتاسیون می نامند.
-
واکنش های آگلوتیناسیون: اگر آنتی ژن به صورت غیر محلول و یا ذره ای باشد، آنتی ژن را آگلوتینوژن، آنتی بادی را آگلوتینین و واکنش را آگلوتیناسیون می نامند. اگر آنتیژن غیرمحلول گلبول قرمز باشد واکنش بین گلبولهای قرمز و پادتن ضد آن را هماگلوتیناسیون نامیده می شود.
-
واکنش هاس فلوکولاسیون: وقتی آنتیژن بهصورت ذرات کلوئیدی باشد (مثل کاردیولیپین که از عصاره قلب گاو تهیه شده و در آزمایش VDRL استفاده می شود)، واکنش را فلوکولاسیون نامند.
در ادامه مطلب به بعضی از آزمایشات که در این بخش انجام می شود اشاره می گردد:
آزمایش ویدال (WIDAL TEST)
آزمایش ویدال برای تشخیص سرولوژی بیماری حصبه (Typhoid) و شبه حصبه (Paratyphoid) می باشد. که علت آن ها آلودگی با باسیل های گونه سالمونلا از دسته باسیل های روده ای است. این باسیل ها از راه دستگاه گوارش وارد بدن انسان می شوند و موجب پیدایش بیماری های زیر می شود :
۱– تبهای تیفوئیدی و پاراتیفوئیدی معروف به تبهای روده ای
۲- سپتیسمی و عفونت خون
۳- مسمومیت غذایی
باسیل های تیفوئید و پاراتیفوئید را می توان قبل از اینکه تست ویدال مثبت شود به ترتیب از خون , مدفوع و سپس ادرار جدا کرد. بتدریج که تیتر آنتی بادی بالا می رود کشت های مثبت میکروب نیز کمتر می شود در صورتی که چهار هفته بعد از ورود میکروب به بدن ۹۰ تا ۹۵ درصد بیماران آزمایش ویدال آنها مثبت خواهد شد.
در آزمایش ویدال خود میکروب به عنوان آنتی ژن بکار می رود و فقط آنتی بادی بر علیه فلاژل های میکروب یا آنتی ژنH قابل اندازگیری می باشد.آنتی ژن ساختمانی O نیز شناخته شده که بیشتر از جنس لیپو پلی ساکارید و آنتی کر ضد آن از کلاس IgM است و در بیماریزایی میکروب نقش دارد.آنتی ژن H از جنس پروتئین بوده وآنتی کر ضد آن از کلاس IgG می باشد.
آنتی ژن دیگری به نام Vi از جنس پلی ساکارید در باسیل های سالمونلا تیفی و پارا تیفی دیده می شود. آنتی بادی بر علیه آن از کلاس IgM است و دیرتر از آنتی ژن های O وH ظاهر می شود.
- برای انجام این آزمایش بهتر است بیمار ناشتا باشد.
- از همولیز نمونه اجتناب گردد زیرا همولیز در نتایج آزمایش ایجاد تداخل می کند.
- تشخیص بیماری تب دار بر اساس آگلوتیناسیون فعال یا مستقیم
می باشد. این آزمایش ها به دو روش سریع بر روی لام و بطئی در لوله انجام می شود. - اگر نتیجه آزمایشی بر روی لام مثبت کاذب و یا به هر دلیلی منفی کاذب شد،آزمایش باید با روش لوله تکرار گردد.
- معمولا در تب های تیفوئیدی و پارا تیفوئیدی آگلوتینین های o از روز هشتم و آگلوتینین های H از روز دهم تا دوازدهم در خون ظاهر می شود بنابراین اگر در هفته اول بیماری سرم بیمار مورد آزمایش قرار گرفت و نتیجه آن منفی بود در آزمایش مجدد چند روز بعد احتمالا مثبت خواهد شد. در ابتدای بیماری، تیتر آگلوتینین O بیشتر از H خواهد بود ولی پس از چند روز تیتر H به سرعت بالا رفته و از O بیشتر می شود.
- چنانچه تیتر سرم بیمار در برابر آنتی ژن سوماتیک O 1:80 و در برابر آنتی ژن فلاژله H حداقل ۱:۴۰ باشد بیمار مشکوک به تیفوئید و یا پارا تیفوئید است.
- در صورتیکه آگلوتینین O1:160 و آگلوتینین H 1:80 و یا بیشتر باشد بیمار با توجه به علائم بالینی مبتلا به تیفوئید و یا پارا تیفوئید است.
- آگلوتیناسیون H به تنهایی ارزش تشخیص ندارد در صورتی که آگلوتیناسیون O دلیل بر بیماری است.
- در مواردی که جواب آزمایش روی لام با جواب آزمایش لوله مطابقت نداشته باشد، آزمایش ویدال به طریق لوله تائیدی است.
آزمایش رایت (WRIGHT TEST)
آزمایش رایت برای تشخیص سرولوژی بیماری تب مالت یا تب مواج در نتیجه میکروب بروسلا در انسان و اکثر حیوانات انجام می شود. انسان بیشتر از طریق تماس مستقیم با حیوانات بیمار و یا مصرف شیر و فرآورده های شیر آلوده به تب مالت مبتلا می شود.کلاس های آنتی بادی که بر ضد آنتی ژن های سطحی بروسلا در سرم ظاهر می شوند IgG،IgM و IgA می باشند. در اواخر هفته اول و یا دوم مرحله حاد ابتدا IgM و سپس IgG اختصاصی بالا می رود و پس از چند هفته تیتر آن از IgM نیز بیشتر می شود. به طور معمول در هفته چهارم تا هشتم مرحله حاد بیماری تیتر آنتی بادی به حداکثر خود می رسد. در صورتی که درمان مناسب انجام گردد تیتر IgG کاهش می یابد ولی تغییری در تیتر IgM بوجود نمی آید حال چنانکه درمان مناسب انجام نگیرد، بیماری وارد مرحله مزمن شده و در این حالت تیتر مثبت سرم اغلب مربوط به آنتی بادی IgG می باشد.
-
آزمایش رایت براساس آگلوتیناسیون مستقیم است. این آزمایش ها به دو روش سریع بر روی لام و بطئی در لوله انجام می شود.
-
برای انجام این آزمایش بهتر است بیمار ناشتا باشد.
-
از همولیز نمونه اجتناب گردد زیرا همولیز در نتایج آزمایش ایجاد تداخل می کند.
-
چنانچه کمپلمان سرم قبل از آزمایش غیر فعال شود ممکن است به طور کاذب منفی شود.
-
واکسیناسیون برعلیه وبا ممکن است نتایج مثبت کاذب در آزمایش رایت بدهد.
-
پدیده منطقه ای (Pro-zone, post- zone) در آزمایش رایت می تواند ایجاد شود که علت آن عدم تناسب مقدار آنتی ژن با آنتی بادی می باشد.
-
تیتر کمتر از۱:۸۰ منفی می باشد و تیتر ۱:۸۰ یا بیشتر مثبت تلقی می شود و اگر این تیتر بعد از چند روز افزایش یابد بیماری حتمی است. در صورتی که تیتر ثابت مانده باشد بیمار مبتلا به بروسلوز نمی باشد.
آزمایش COOMB`S WRIGHT
درصورتی که نتیجه آزمایش رایت منفی شود و پزشک به ورود بیمار به فاز مزمن بیماری مشکوک گردد این آزمایش پیشنهاد می شود. در مرحله مزمن بیماری گاهی آنتی بادی های ضد بروسلا که قدرت آگلوتیناسیون ندارند در سرم بیمار پیدا می شوند این دسته که از کلاس IgG و یا گاهی IgA می باشند و در اصطلاح به نام آنتی بادی مسدودکننده و یا ناقص نامگذاری شده اند. در این گونه موارد برای تشخیص این آنتی بادی ها از آنتی گاما گلبولین انسانی که اصطلاحا سرم کومبز نامیده می شود. سرم کومبس یک آنتی بادی ضد آنتی بادی های انسانی است که به ناحیه ی FC آنتی بادی هایِ انسانی متصل می شود و به انجام آگلوتیناسون کمک می کند. در صورت مثبت شدن این تست ، فرد در مرحله ی مزمن بیماری است.
آزمایش ۲ME WRIGHT
این آزمایش پس از مثبت شدن آزمایش رایت انجام می شود تا کلاس آنتی بادی را تشخیص دهد. مهمترین کاربرد این آزمایش تشخیص افتراقی بین بروسلوز فعال از غیر فعال در فردی که تظاهرات بالینی بیماری را دارد ولی کشت خون او منفی و تیتر آزمایش رایت او نیز پایین است. بعلاوه با انجام این آزمایش می توان تاثیر انتی بیوتیک مناسب را در درمان بیماری تحت بررسی قرار داد.
- آزمایش ۲ME براساس آگلوتیناسیون است که در حضور ۲ – مرکاپتواتانول، صورت می گیرد۰ این ماده باعث غیر فعال شدن
مولکول های IgM می شود و تاثیر خود را از طریق متلاشی کردن پیوند های دی سولفیدی مولکول IgM اعمالل می نماید. IgG در صورت وجود (پس از حذف IgM) در واکنش شرکت می کند و با این روش مورد سنجش قرار می گیرد. -
آزمایش ۲ME بعنوان یک آزمایش تکمیلی برای تفکیک بروسلوز حاد از مزمن و یا تماس قبلی با آنتی ژن بروسلا به کار می رود.
-
تیتر ۱۶۰ : ۱ یا بالاتر این آزمایش که به مدت بیش از یک سال پس از شروع بیماری ادامه یابد حاکی از عدم بهبود بروسلوز
می باشد. -
تیتر ۱۶۰ : ۱ یا بیشتر در آزمایش۲ME نمایانگر عفونت بدون علامت فعلی و در صورت وجود علائم بالینی، نشان دهنده عفونت فعال فعلی می باشد ولی تیترهای ۸۰ : ۱ و ۴۰ : ۱ ندرتا ممکن است نشان دهنده عفونت های مهم اخیر باشد و بالاخره در بیمارانی که پس از گذشت سه هفته هنوز ۲ME آنها بالغ بر۲۰ : ۱ یا کمتر باشد احتمال دخالت بروسلا بعنوان عامل مولد، بیماری تا حدود زیادی نفی می گردد.
-
سودمندترین آزمون بررسی پاسخ درمانی بروسلوز به حساب می آید، لذا به این منظور نیز به کار برده می شود.
آزمایش (RF (RHEUMATOID ARTHRITIS FACTOR
آرتریت روماتوئید یک بیماری مزمن کمپلکس ایمنی موضعی است و جزو بیماری های خودایمنی محسوب می شود. این بیماری بیشتر در افراد میانسال و مسن دیده میشود ولی یک نوع آن به نام Juvenile Rheumatoid Arthritis در کودکان هم دیده میشود. در سرم حدود ۸۸-۶۰ درصد بیماران مبتلا به آرتریت روماتوئید اتوآنتی بادی IgM به نام فاکتور روماتوئید بر ضد ناحیه Fc مولکول های IgG انسان و خرگوش ظهور می کند این دسته افراد بوسیله روش های متداول آزمایشگاهی تشخیص داده می شوند. غلظت سرمیRF بستگی به درجات التهاب و بیماری نوسان دارد و در بیماران مبتلا به آرتریت روماتوئید مزمن افزایش می یابد. این فاکتور در بیماران مبتلا به لوپوس اریتروماتوز، سندرم شوگرن، منونوکلئوز عفونی، درماتومیوزیت، آندوکاردیت تحت حاد باکتریایی، هپاتیت مزمن فعال، آنفولانزا، سیفلیس ، سارکوئیدوز، سیروز صفراوی، لوسمی و پیلونفریت مثبت می شود.
-
آزمایشRF متدوال ترین و ساده ترین راه برای تشخیص بیماری آرتریت روماتوئید می باشد.
-
این آزمایش براساس آگلوتیناسیون پاسیو می باشد.
-
این آزمایش نیز به دو صورت کیفی سریع بر روی لام و کمی در لوله انجام می شود.
-
نمونه همولیز و لیپمیک شدید در نتایج تداخل ایجاد کرده و باعث مثبت کاذب آزمایش می شود.
-
بالا بودن مقدار کرایوگلوبولین های سرم موجب مثبت کاذب می گردد.
-
تیتر کمتر از ۱:۲۰ منفی قلمداد می شود.
-
تیتر ۱:۲۰ تا ۱:۴۰ مشکوک یا مثبت ضعیف و تیتر ۱:۸۰ و بالاتر مثبت در نظر گرفته می شود.
-
از آنجایی که ۲۰ درصد بیماران مبتلا به آرتریت روماتوئید با این روش تشخیص داده نمی شوند لذا منفی شدن این آزمایش دلیل بر سالم بودن قطعی شخص نمی باشد.
آزمایش (CRP (C-REACTIVE PROTEIN
CRP یک پروتئین واکنشگر فاز حاد غیر اختصاصی است و برای تشخیص عفونت های باکتریایی و اختلالات التهابی نظیر تب روماتیسمی استفاده می شود. از بین پروتئین های فاز حاد ، اندازه گیری CRP به علت افزایش سریع آن در آغاز ضایعه بافتی و کاهش سریع آن بلافاصله پس از بهبودی، بهترین راه تشخیص ضایعات بافتی است.
-
حساسترین آزمایشی که می توان با آن نشانه هایی از نکروز و یا التهاب بافت آورد.
-
بهترین آزمایشی است که در طول بیماری به طور مداوم مثبت باقی می ماند.
-
آزمایش CRP نسبت به ESR شاخص حساس تر و سریعتری می باشد. در التهاب حاد مقدار CRP سریعتر و بیشتر از ESR افزایش می یابد.
-
نتیجه مثبت کاذب در این آزمایش نادر است.
-
روش های سرولوژی مختلفی برای تشخیص CRP وجود دارد که از بین آنها روشلاتکس – آگلوتیناسیون از سایر روش ها متداولتر می باشد. این آزمایش بر اساس آگلوتیناسیون غیر فعال معکوس است.
-
گاهی مقدار CRP در سرم بسیار زیاد است و در نتیجه به علت پدیده منطقه ای ممکن است یک سرم مثبت به اشتباه منفی گزارش شود. لذا بهتر است چنانچه CRP سرمی منفی شد قبل از آنکه گزارش شود آزمایش را با رقت ۱:۵ یا بیشتر تکرار گردد.
-
مقدار CRP ارتباط مستقیم با شدت عفونت دارد.
-
چنانچه مقدار چربی سرم و یا فاکتور روماتوئیدی سرم زیاد باشد ممکن است در موارد نادری به طور کاذب آزمایش CRP مثبت شود.
-
در بیماری های ذیل مقدار CRP در سر م بالا می رود:
عفونت های باکتریایی
تب روماتیسمی فعال
سکته قلبی حاد
سرطان های بد خیم منتشر
آرتریت روماتوئید فعال
عفونت های ویروسی
سل
تیتر آنتی استرپتولیزین (O (ANTISTREPTOLYSIN O TITER
تیتر ASO یک آزمایش سرولوژیک است که واکنش بدن را به عفونت ناشی از استرپتوکوک بتا همولیتیک گروه A ثابت
-
آزمایش ASO براساس آزمایش های خنثی سازی آنزیم می باشد.
-
تفسیر تیتر ASO باید با احتیاط صورت گیرد بطورمعمول تیتر کمتر از ۲۰۰ واحد تات طبیعی در نظر گرفته می شود. ولی در ۱۰ تا ۱۵ درصد افراد طبیعی تیتر بالاتر از ۲۰۰ واحد تات می باشد.
-
عوامل مختلفی نظیر سن بیمار، شدت عفونت، سابقه قبلی بیمار با عفونت های استرپتوکوکی و وضعیت ایمونولوژیکی بیمار در رابطه با تولید آنتی بادی، در تفسیر آزمایش نقش دارند.
-
تیتر ASO نوزادان بستگی به تیتر ASO سرم خون مادر دارد.
-
چنانچه آزمایش ASO دو بار به فاصله ۲ تا ۳ هفته از یکدیگر از سرم بیمار بعمل آید و افزایش تیتر آخرین بار با مرحله قبل چهار برابریا بیشترباشد نشان دهنده یک عفونت استرپتوکوکی حاد است.
-
در بیماران مبتلا به گلومرولونفریت، اندوکاردیت باکتریایی، مخملک و تب روماتیسمی مقداراین آنزیم افزایش می یابد.
-
سطوح بالای کلسترول ولیپوپروتئین ها می تواند استرپتولیزین را خنثی کند و موجب پاسخ منفی کاذب تیتر ASO شود.
آزمایش (VDRL (VENEREAL DISEASE RESEARCH LABORATORY و( RPR (RAPID PLASMA REAGIN
عامل سیفیلیس اسپیروکت ترپونما پالیدیوم می باشد. انسان تنها میزبان این میکروب است. سرایت این بیماری در نود درصد موارد از راه تماس جنسی است. ولی میکروب می تواند از راه پوست و یا مخاط در صورتی که لایه اپی تلیال صدمه دیده باشد در نتیجه تماس با یک زخم سیفیلیسی وارد بدن شود و ایجاد بیماری نماید. بیماری به چهار مرحله حاد، ثانویه، نهفته و مرحله سوم تقسیم می شود. مرحله حاد با شانکر روی پوست نزدیک به عفونت (به طور معمول دستگاه تناسلی) مشخص می شود. شانکر حدود ۳- ۶ هفته پس از تلقیح ایجاد ایجاد می گردد و حدود ۴-۶ هفته باقی می ماند. زنان باردار در این مرحله قادرند بیماری را به جنین منتقل نمایند. مرحله دوم با راش ( اغلب بر کف دست ها و پاها) و لنفادونوپاتی منتشر مشخص می شود. این مرحله حدود سه ماه طول می کشد. مرحله نهفته مرحله غیر فعال بیماری است و می تواند ۵ سال طول بکشد. بعضی از بیماران در این مرحله بهبود می یابند. اکثر این بیماران به مرحله سوم می روند که با علائم CNS، قلبی – عروقی و چشمی همراه است. در آزمایش های معمول ایمونولوژیک سیفیلیس، دو گروه آنتی بادی مورد سنجش قرار می گیرند. در گروه اول آزمایش ها وجود یک آنتی بادی غیر ترپونمایی به نام ر آژین تشخیص داده می شود که با فسفولیپیدهای موجود در بدن واکنش می دهند. در گروه دوم آزمایش ها، آنتی بادی های علیه ترپونما پالیدوم شناسایی می شوند. آزمایش های آنتی بادی غیر ترپونمایی در گروه آزمایش های غربالگری سیفیلیس قرار دارند و نسبتا غیر اختصاصی می باشند. این آنتی بادی ها اغلب با آزمایش واسرمن یا آزمایش VDRL شناسایی می شوند. آزمایش RPR آزمایش غیر ترپونمایی حساستر می باشد.
-
آزمایش های VDRL و RPR به علت خاصیت جستجو برای یک آنتی بادی غیر اختصاصی، درجه مثبت کاذب
بالایی دارند. -
آزمایش VDRL حدود دو هفته پس از تلقیح ترپونما به بیمار مثبت می شود و در تمام مراحل اولیه و ثانویه بیماری و در دوسوم مبتلایا ن به مرحله سوم بیماری مثبت می شود و بعد از درمان مناسب به مقدار طبیعی برمی گردد.
-
گاهی ممکن است درآزمایشات سرولوژی سیفیلیس ثانویه به دلیل بالا بودن مقدار آنتی بادی، پدیده منطقه ای پروزون صورت گیرد و نتیجه به طور کاذب منفی شود.
-
به وسیله آزمایش کمی VDRL می توان سیر درمان بیماری سیفیلیس را تحت نظر داشت.
-
در صورت مثبت شدن آزمایش VDRL و RPR تشخیص باید با آزمایش اختصاصی تر ترپونما مانند آزمایش جذب آنتی بادی فلورسنت ترپونمایی (FTA-ABS) تایید گردد.
-
ترپونما پالیدوم پس از ماه چهارم حاملگی قادر است از جفت عبور نموده و به جنین سرایت کندو در نتیجه موجب سقط جنین شود.
-
در سیفیلیس مادرزاد ی مرحله اول بیماری دیده نمی شود.
-
در بیماری سیفیلیس با اینکه آنتی بادی بر ضد ترپونما پالیدوم ایجاد می شود ولی هیچ گونه مصونیت سرمی یا هومورال و یا سلولی دیده نمی شود و شخص ممکن است چندین بار به این بیماری مبتلا شود.
-
بهترین و سریعترین و آسانترین راه تشخیص بیماری سیفیلیس در مرحله اول بیماری که واکنش های سرولوژی هنوز منفی می باشد، نمونه برداری مستقیم از ترشحات شانکر و پیدا کردن اسپیروکت های سیفیلیس در آن می باشد.
آزمایش کومبس مستقیم (COOMBS TEST, DIRECT)
آزمایش کومبسبرای شناسایی آنتیبادیهایی است که به گلبولهای قرمز میچسبند و آنها را حساس میسازند ولی قادر به آگلوتینه کردن گلبول ها نمیباشند به این آنتیبادیها، آنتیبادیهای ناقص و یا آنتیبادیهای مسدود کننده گفته میشود. به جز آنتیبادیهای ناقص اجزای C3,C4 کمپلمان هم قادر به حساس کردن گلبولهای قرمز نیز میباشند. این آزمایش برای تشخیص همولیز یا تحقیق در مورد واکنش انتقال خون همولیتیک انجام می شود. در صورت رخ دادن واکنش انتقال خون آزمایش کومبس می تواند آنتی بادی های بیمار که سطح RBC های تزریق شده را می پوشانند، را شناسایی کند. آزمایش کومبس ثابت می کند که RBC ها در جریان خون بیمار مورد حمله ی آنتی بادی ها قرار گرفته اند. برای انجام این آزمایش RBCهای فرد مشکوک به داشتن آنتی بادی علیه RBC شسته می شوندتا هر گاما گلبولین اضافی حذف شود. سپس سرم کومبس به RBC ها اضافه می گردد اگر در سطح RBC ها آنتی بادی علیه آن ها وجود داشته باشد سرم کومبس موجب آگلوتیناسیون خواهد شد. و در صورتی که RBC ها با اتو آنتی بادی های علیه RBC پوشیده نشده باشد آگلوتیناسیون رخ نخواهد داد.
-
آنتی بادی های علیه فسفولیپید (آنتی کاردیولیپین) می توانند موجب نتایج مثبت کاذب شوند.
-
داروهایی نظیر لوودوپا، متیل دوپا، آمپی سیلین، انسولین، پنی سیلین، فنیتوئین، ریفامپین، استرپتومایسین، سولفونامیدها، سفالوسپورین ها، ایندومتاسین و تتراسایکلین ها ممکن است موجب نتایج مثبت کاذب شوند.
-
این آزمایش در تشخیص بیماری های اریتروبلاستوز جنینی، واکنش های انتقال خون ناجور،تشخیص آنمی همولیتیک اتوایمیون و حساس شدن گلبول های قرمز در نتیجه مصرف دارو استفاده می شود.
آزمایش کومبس غیرمستقیم (COOMBS TEST, INDIRECT)
این آزمایش برای شناسایی آنتی بادی های ضد RBC در داخل سرم و بیشتر برای غربالگری دریافت کنندگان خون استفاده می گردد. تفاوتی که بین کومبس مستقیم و غیر مستقیم وجود دارد این است که، در کومبس مستقیم مرحله حساس شدن گلبول های قرمز در بدن اتفاق می افتد . در حالی که در کومبس غیر مستقیم گلبول های قرمز با آنتی ژن های شناخته با سرم بیمار در محیط آزمایشگاه مجاور شده و چنانچه سرم حاوی آنتی بادی هایی علیه یک یا چند آنتی ژن باشد گلبولهای قرمز در محیط آزمایشگاه حساس می شوند. مراحل بعدی تقریبا مشابه کومبس مستقیم است .
-
این آزمایش بخش غربالگری آزمایش روتین تعیین گروه و غربالگری برای تشخیص و تعیین سازگاری خون می باشد.
-
در صورت مشاهده آگلوتیناسیون، گیرنده خون دارای آنتی بادی هایی علیه گلبول های قرمز اهداکننده می باشد. در نتیجه خون مورد نظر با گیرنده سازگار نمی باشد.
-
داروهای ضد آریتمی،آنتی توبرکولین ها، سفالوسپورین ها، انسولین،لوودوپا، متیل دوپا، پنی سیلین، فنیتوئین، کینیدین، سولفونامیدها و تتراسایکلین ها ممکن است موجب نتایج مثبت کاذب شوند.
این آزمایش در موارد زیر انجام می شود:
مادران Rh منفی که احتمالا علیه آنتی ژن Rh حساس شده اند.
آزمایش کراس مچ
تشخیص آنتی ژن RhDu
تشخیص آنتی بادی های ناقص و وجود آنتی بادی هایی از نوع آگلوتینین سرد اختصاصی
اندازه گیری قدرت همولیتیکی کمپلمان (TOTAL HEMOLYTIC COMPLEMENT ASSAY 0R CH50 ASSAY)
کمپلمان یک سیستم منظم با بیش از ۲۰ پروتئین سرم است که نقش بسیار مهمی در حفاظت بدن مقابل عوامل خارجی
مانند میکروارگانیسم ها که به بدن حمله می کنند و همچنین ایجاد ضایعات التهابی دارد. فعالیت کمپلمان به شکستن پیی درر پی اجزای کمپلمان وابسته است که این پاسخ نهایی را تقویت می کند و موجب تولید بسیاری از محصولات ناشی از شکسته شدن کمپلمان می گردد که بعضی از آنها فعالیتهای بیولوژیک مهم را انجام می دهند. اندازه گیری قدرت همولیزکنندگی کمپلمان سرم کمک زیادی به تشخیص بعضی از بیماری هایی که در نتیجه کاهش و یا افزایش کمپلمان سرم بوجود می آیند، دارد.
عملکرد کل آبشار کمپلمان توسط CH50 ارزیابی می شود که قدرت سرم بیمار را برای لیز سلولهای خونی بیگانه ارزیابی می کند. قدرت همولیتیکی کمپلمان را با واحد (CH50 unit (50% Hemolytic Unit of complement و یا با واحد (HD50 unit (Hemolytic Dose نشان می دهند. یک واحد CH50 عبارت است از مقدار یا تیتری از سرم که برای لیز ۵۰ درصد گلبول های قرمز حساس شده لازم است. در این آزمایش مقدار معینی از گلبول های قرمز حساس شده را در لوله های آزمایش ریخته و سپس به آن مقادیر متغیری از سرم بیمار را اضافه می کنند. مقدار طبیعی واحد CH50 سرم افراد رقم ثابتی نمی باشد و بستگی به موادی دارد که در هر آزمایشگاه برای اندازه گیری قدرت همولیتیکی کمپلمان مصرف می شود و بصورت استاندارد در آمده است. بهترین استفاده از CH50 برای تعیین کمبود یکی از پروتئین های انتهایی کمپلمان است برای مثال در یک بیمار با عفونت های مکرر نایسریا همراه با کمبود C5-9، اندازه گیری C4,C3 طبیعی خواهد بود اما CH50 بسیار پایین خواهد بود.
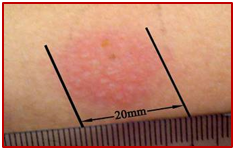
آزمون پوستی توبرکولین (PPD)
آزمون پوستی توبرکولین برای بررسی احتمال تماس شخص با باسیل مایکوباکتریوم توبرکلوز مولد بیماری سل انجام 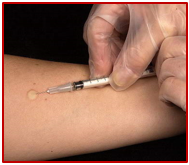
نکاتی که پس از انجام آزمون پوستی توبرکولین باید مورد توجه قرار گیرد:
-
نتيجه آزمون بعد از ۴۸ تا ۷۲ ساعت بايد قرائت شود، از آنجايي كه آزمايش در بدن فرد انجام مي شود بديهي
است كه حتما خود شخص بايد بعد از ۴۸ تا ۷۲ساعت به آزمايشگاه مراجعه كند.
-
بعد از انجام آزمایش، سفتي وهمچنين قرمزي در پوست ناحیه تزریق رويت می شود ( اين واكنش در صورت برخورد قبلي با باسيل سل يا انجام واكسيناسيونBCG مشاهده مي گردد).
-
در صورت احساس خارش در محل تزريق آنرا تحريك نکنید.
-
محل تزریق آزمایش را بهمدت ۲۴ تا ۷۲ ساعت آب نزنید و دراین مدت از استحمام خودداری نمایید.
-
آزمایش PPD نباید در مورد مبتلایان به TB فعال یا بیمارانی که واكسنBCG دریافت کرده اند، انجام شود.
-
نتایج مثبت آزمایش PPD نشان دهنده مواجهه قبلی می باشند و ضرورتا نشانه عفونت فعال نیستند. عفونت فعال باید با کشت های مناسب و سایر آزمایش های تشخیصی رد شود.
-
عفونت های ویروسی (سرخک، اوریون و آبله مرغان) و بیماری های باکتریایی نظیر تیفوئید، بروسلوز، جذام، سیاه سرفه، سیفیلیس و واکسیناسیون با ویروس های زنده مانند سرخک و اوریون موجب منفی شدن کاذب آزمون پوستی توبرکولین
می شوند. -
تزریق مقدار کم توبرکولین و تزریق عمقی آزمون نیز موجب منفی شدن کاذب آزمون پوستی توبرکولین می گردد.
منابع برگزیده:
HENRY’S Clinical Diagnosis and Management by Laboratory Methods 22 nd
EDITION Richard A. McPherson, MD -2011
– اصول و تفسیر آزمایش های سرولوژی بالینی تالیف دکتر پرویز پاکزاد
عزيزاني که ساکن اهواز هستند ميتوانند از آزمايشگاه پاستور اهواز با بهترين امکانات و تکنولوژي روز، جهت هر نوع آزمايشي استفاده نمايند.
با تشکر مديريت سايت آزمايشگاه اهواز – پاستور







 است كه حتما خود شخص بايد بعد از ۴۸ تا ۷۲ساعت به آزمايشگاه مراجعه كند.
است كه حتما خود شخص بايد بعد از ۴۸ تا ۷۲ساعت به آزمايشگاه مراجعه كند.

